Die pulssynchrone externe Gegenpulsation (EECP-Therapie)
– therapeutische Alternative
bei arteriellen Durchblutungsstörungen. Eine Kasuistik.
Arterielle Durchblutungsstörungen des Herzens, des Kopfes oder auch der Beine sind heute Hauptursache für Tod und anhaltendes Kranksein in der westlichen Welt. Obwohl die zu Grunde liegende Gefäßwandveränderung (Arteriosklerose) bereits im jungen Erwachsenenalter einsetzt, sind die Patientinnen und Patienten zum Zeitpunkt der Diagnosestellung und Therapie meistens älter als 60 Jahre. Häufig führt dann der direkte Weg auf den Kathetertisch des Kardiologen oder in den Operationssaal des Chirurgen. Hier wird ein Problem mit den erfolgreichen Methoden der Akutmedizin behandelt, das die Betroffenen über Jahrzehnte begleitet hat und selbst bei erfolgreicher invasiver Therapie nicht einfach verschwindet. Die begleitende „konservative“ Therapie mit Medikamenten hat eher eine Alibifunktion: Sie kann die Erkrankung der Gefäßwand nicht heilen, verzögert aber manches Mal deren Verlauf, bis es erneut heißt: Herzkatheter, Bypass-Operation.
Im Folgenden geht es um den Weg eines Betroffenen, der sich für die EECP-Therapie als alternative Behandlung entschieden hat. Er konnte so seine sportliche Belastbarkeit und damit auch neue Lebensfreude zurückgewinnen. Der Erfolg der Therapie wurde mittels EKG und Ultraschalluntersuchung des Herzens objektiviert.
Patienten Beispiel
Ein 70-jähriger Patient mit rheumatoider Arthritis und tablettenpflichtigem Diabetes mellitus seit 10 Jahren erleidet 2010 einen Hinterwandinfarkt aufgrund einer coronaren 2-Gefäßerkrankung mit Verschluss der rechten Koronararterie (RCA) und hochgradigen Stenosen an zwei Stellen des Ramus circumflexus (RCX) der linken Koronararterie. Es erfolgt in der Infarktnacht die Rekanalisation der RCA mit Stent-Implantation, 4 Wochen später die PTCA und Stent-Implantation des RCX.
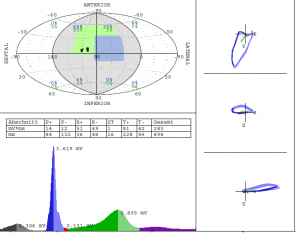
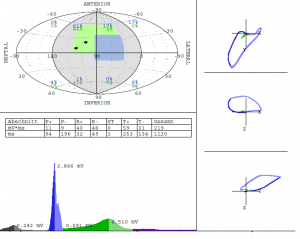
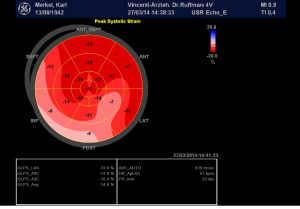
Abbildung 1. oben: Dreidimensionales EKG (Cardiogoniometrie nach Sanz), links. Man beachte das hohe Potenzial der T-Welle als Hinweis auf die normale Durchblutung des Herzens. Unten: die Gewebedopplerechokardiographie (speckle trekking), weitgehend homogene Myocarddurchblutung in Ruhe.
Der Patient ist beschwerdefrei bis zum Oktober 2013. Von da an erlebt der sportlich aktive Mann, der seinen Körper regelmäßig durch Fahrradfahren im hügeligen Gelände belastet, dass seine körperliche Leistungsfähigkeit mehr und mehr abnimmt. Jetzt weist auch das dreidimensionale EKG eine Veränderung gegenüber dem Ausgangsbefund auf und liefert den Nachweis der gestörten Herzmuskeldurchblutung. Entsprechendes gilt für die Gewebedopplerechokardiographie.
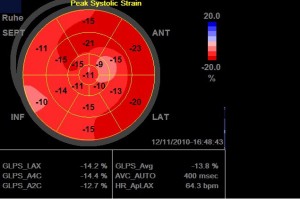
Abbildung 2. Dreidimensionales EKG (Cardiogoniometrie nach Sanz), oben. Rückgang des Potenzial der T-Welle und Streuung der T-Wellenvektoren, links oben. Unten die Gewebedopplerechokardiographie (speckle trekking), inhomogene Myocarddurchblutung in Ruhe.
Der Patient entscheidet sich gegen eine erneute Herzkatheter-Diagnostik und Therapie und für die EECP-Therapie.
Abbildung 3. der Patient während der EECP-Therapie
Nach 35 Sitzungen EECP-Therapie ist die gute sportliche Belastbarkeit zurückgekehrt; das regelmäßig kontrollierte dreidimensionale EKG zeigt eine Normalisierung. Die Gewebedopplerechokardiographie weist eine gleichmäßige Verteilung der regionalen Myokardfunktion, aufgrund einer erneut ebenmäßigen Durchblutung des Herzmuskels aus.
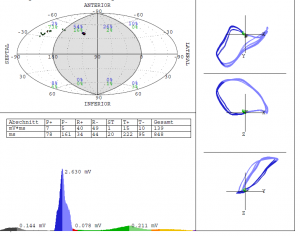
Abbildung 4. Dreidimensionales EKG (Cardiogoniometrie nach Sanz), oben. Das T-Wellen Potenzial steigt wieder an; die Streuung der T-Wellenvektoren (links oben) ist rückläufig. Unten die Gewebedopplerechokardiographie (speckle trekking), erneut weitgehend homogene Myocarddurchblutung in Ruhe.
Zusammenfassung
Arterielle Gefäßerkrankungen sind die Haupttodesursache in den Ländern der westlichen Welt. Allein in Deutschland werden jährlich >50.000 Operationen zur Wiederherstellung der Herzmuskeldurchblutung durchgeführt (1). Von zuckerkranken Frauen und Männern werden hierzulande 30.000 Füße jährlich amputiert, wenn die Durchblutung nicht wiederhergestellt werden kann (2). Neben der invasiven Therapie wie Herzkatheter mit Coronardilatation und Gefäßoperation im fortgeschrittenen Teil der Erkrankung gibt es auch die konservative Therapie mit Einnahme von Medikamenten, und der Minderung von vaskulären Risikofaktoren. Diese konservative Therapie, sofern sie auf die Einnahme von Medikamenten beschränkt ist, kann die Progression der Gefäßerkrankung nicht aufhalten (3). Zusätzliche Maßnahmen wie Gewichtsreduktion und regelmäßige körperliche Aktivität, Aufgabe des Nikotinabusus – sind schwierig umzusetzen und der Erfolg ist unsicher. Häufig entbehren sie einer nachvollziehbaren Erfolgskontrolle. Körperliche Tätigkeit beispielsweise scheitert oft an der durch lange Inaktivität geschwundenen Muskelmasse, die eine körperliche Belastung kaum noch zulässt. So bleibt die koronare Herzkrankheit häufig eine Domäne der invasiven Therapie, bei der der Patient alternativlos von PTCA zu PTCA beziehungsweise Bypass-Operation wandert.
In dieser Situation liefert die Therapie mit der pulssynchronen externen Gegenpulsation (EECP-Therapie) eine gangbare Alternative. Unabhängig von der eigenen körperlichen Belastbarkeit kann durch eine einstündige „Tiefenmassage“ der Gefäße täglich, an 6 aufeinanderfolgenden Werktagen der Woche nach 35 Sitzungen eine verbesserte Durchblutung aller arteriellen Gefäßabschnitte des Körpers erreicht werden. Über den Mechanismus der hierbei erzeugten erhöhten Scheerspannung wird die mechanisch bewirkte Flussbeschleunigung des Blutes mit Erhöhung der NO-Produktion in biochemische Prozesse der Gefäßwand umgesetzt. Das stellenweise zerstörte und leidende Endothel der arteriellen Gefäße erhält so seinen natürlichen Tonus zurück und ebenso seine Fähigkeit, die Durchblutung der Organe entsprechend dem Bedürfnis des Organismus in seinen verschiedenen Kreislaufabschnitten zu regulieren (4).
Anders als bei den invasiven Therapiemaßnahmen werden bei der EECP-Therapie sämtliche arteriellen Stromgebiete des Körpers mit behandelt. „Wenn am großen Zeh gepumpt wird, dann hebt es uns die Schädeldecke!“ (eigene Aussage gegenüber Patienten). Es ist daher nicht erstaunlich, dass so unterschiedliche Krankheitsbilder wie koronare Herzkrankheit, periphere arterielle Verschlusskrankheit, Tinnitus, erektile Dysfunktion, schlechte Durchblutung des Kopfes etwa nach Schlaganfall, ein therapeutisches Ziel der EECP-Therapie darstellen (5). Ein Aussparen einzelner Kreislaufabschnitte ist aus physikalischen Gegebenheiten grundsätzlich nicht möglich.
Im vorliegenden Fall waren bereits ein Hinterwandinfarkt mit Akut-PTCA und eine Nachfolge-PTCA vorausgegangen. Diese Maßnahmen hatten eine beschwerdefreie Zeit von 3 Jahren gebracht. Dann hatte die Progression der Gefäßerkrankung für ein Wiederauftreten von Beschwerden, zunächst erst nur unter Belastung, gesorgt. Der Patient hat sich in dieser Situation für die therapeutische Alternative der EECP-Therapie entschieden. Es konnte subjektiv und auch nach objektiven Kriterien ein Erfolg erzielt werden, dessen Nachhaltigkeit allerdings noch abzuwarten bleibt.
Die erfolgreiche Durchführung einer EECP-Therapie sollte eingebettet sein in zusätzliche Maßnahmen wie eine medizinisch orientierte Bewegungstherapie und eine zielgerichtete Ernährungstherapie. Bei dem weitverbreiteten Problem von arteriellen Durchblutungsstörungen wird man kaum alle Patienten ausschließlich mit der EECP-Therapie betreuen können. Unter diesen Voraussetzungen ist aber durchaus vorstellbar, dass nach durchgeführter EECP-Therapie eine Erhaltungstherapie mit sporttherapeutischen und ernährungstherapeutischen Maßnahmen durchgeführt wird. Dies natürlich unter regelmäßiger und jährlicher Erfolgskontrolle durch den Kardiologen. Nur bei Verschlechterung der Situation wäre dann die Indikation gegeben, eine erneute EECP-Therapie durchzuführen. Und nur wenn dieses Konzept erkennbar fehlschlägt, kommt die Stunde der interventionellen Kardiologie oder der Herz- und Gefäßchirurgie.
Wann ist genug genug? Nach allgemeiner Übereinkunft weltweit werden 35 Sitzungen EECP-Therapie in zusammenhängender zeitlicher Folge durchgeführt. Bei den so behandelten Patientinnen und Patienten ist die 5-Jahresüberlebensrate z.B. bei koronarer Herzkrankheit der Bypass-Operation oder der Coronardilatation nicht unterlegen (6). Die moderne kardiologische Diagnostik, mithilfe von dreidimensionalem EKG (Cardiogoniometrie) und Gewebedopplerechokardiographie erlaubt es, die Durchblutungsverhältnisse am Herzen genau zu verfolgen und ihre Veränderung von Tag zu Tag zu analysieren. So kann die Dauer der Therapie und die Intensität für den einzelnen Patienten festgelegt werden.
Viel bleibt zu tun! Bei der Menge der betroffenen Patienten ist zu wünschen, dass möglichst viele ärztliche Kolleginnen und Kollegen der EECP-Therapie ihre wache und kritische Aufmerksamkeit widmen – hinsichtlich Indikationsstellung, eventuellen Kontraindikationen, Überwachung der Therapie und Erfolgskontrolle. Die EECP-Therapie ist in Deutschland leider noch wenig bekannt. Sie wird sich jedoch als therapeutische Maßnahme neben anderen Therapieoptionen etablieren. Das Gesicht der Therapie von Herzkrankheiten wird sie nachhaltig verändern.
(Autor: Dr. med. Kai Ruffmann)
Literaturverzeichnis:
(1) Vitali Gorenoi, Charalabos-Markos Dintsios, Matthias P. Schönermark, Anja Hagen : Medikamente freisetzende Stents im Vergleich zu Bypass-Operationen bei koronarer Herzkrankheit
Schriftenreihe Health Technology Assessment, Bd. 72, ISSN: 1864-9645, 1. Auflage 2008, © DIMDI, Köln 2008.
(2) Rümenapf G, Dentz J, Nagel N, Morbach S. Neue Konzepte zur interdisziplinären Versorgung von Patienten mit neuroischämischem diabetischem Fußsyndrom (DFS). Gefäßchirurgie 2012;17:327-333
(3) 2013 ESC guidelines on the management of stable coronary artery disease, Downloaded from http://eurheartj.oxfordjournals.org/ by guest on sept. 11, 2013
(4) Yiannis S. Chatzizisis, MD, MSC,*† Ahmet Umit Coskun, PHD,‡ Michael Jonas, MD,† Elazer R. Edelman, MD, PHD, FACC,*† Charles L. Feldman, SCD,* Peter H. Stone, MD, FACC*
Boston and Cambridge, Massachusetts: Role of Endothelial Shear Stress in the Natural History of Coronary Atherosclerosis and Vascular Remodeling Molecular, Cellular, and Vascular Behavior,
Journal of the American College of Cardiology, Vol. 49, No. 25, 2007
(5) Hui JCK, Lawson WE, Barsness GW; EECP in the Treatment of Endothelial Dysfunction: Preventing Progression of Cardiovascular Disease; Journal of Geriatric Cardiology, June 2010 Vol 7, No. 2, 79-87
(6) Soran O, Kennard ED, Selzer F, Kelsey SF, Cohen H, on behalf of IEPR Working Group. Comparison of clinical outcomes, event free survival rates in patients with severe left ventricular dysfunction undergoing enhanced external counterpulsation and percutaneous coronary intervention (abstr). Eur J Heart Fail 2004;6(suppl 1):36(176).
*Der Abdruck ist frei. Wir bitten um ein Belegexemplar.
Bildnachweis:
Alle Bilder Dr. Kai Ruffmann
Kurzprofil – Vita
Dr. med. Kai Ruffmann, Facharzt für Innere Medizin und Kardiologie, wurde am 21. Juli 1949 in Hamburg geboren.
Der junge Ruffmann hatte ganz eigene Träume. Er wollte etwas erleben und ging im Alter von 17 Jahren mit der Marine auf hohe See. Als Marineoffizier begann er dann 4 Jahre später das Studium der Elektrotechnik und kam darüber an die Medizin. Nach dem Grundstudium der Medizin in Heidelberg entschied er sich für seine Ausbildung zum Kardiologen, die er an den Universitätskliniken Heidelberg und Zürich absolvierte.
Sein Weg führte ihn anschließend ins Städtische Klinikum Karlsruhe, als Leitender Oberarzt der Kardiologie, bis er sich schließlich 1992 mit anderen Kollegen und eigenem Herzkatheterlabor in Karlsruhe niederließ. Seit seinem Ausscheiden 2008 führt er eine Praxis in Baden-Baden, die für schonende nicht invasive Kardiologie steht.
Sein Motto nach Ursula Lehr: „Der gute Arzt spricht die Sprache des Patienten.“
Mit über 30 Jahren Erfahrung und Expertenwissen vertritt der Mediziner einen ganzheitlichen Ansatz in der Inneren Medizin und Kardiologie unter dem Motto: Prävention statt Operation